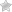Общие сведения
Данное состояние приводит к ненормальному смешиванию (шунтированию) крови. В кардиологической практике такой дефект — наиболее часто встречающаяся врожденная патология сердца. Критические состояния при ДМЖП развиваются с частотой двадцать один процент. В равной степени возникновению данного порока подвержены малыши как мужского, так и женского пола.
ДМЖП у плода может быть изолированным (то есть единственной существующей аномалией в организме) либо частью сложных пороков (атрезий трехстверчатого клапана, транспозиции сосудов, общих артериальных стволов, тетрады Фалло).
В некоторых случаях межжелудочковая перегородка отсутствует полностью, такой порок именуется единственным желудочком сердца.
Клиника ДМЖП
Симптоматика дефекта межжелудочковой перегородки часто проявляется в первые дни либо месяцы после рождения малыша.
К наиболее частым проявлениям порока относят:
- одышку;
- цианоз кожи (особенно кончики пальцев и губы);
- снижение аппетита;
- учащенное сердцебиение;
- быструю утомляемость;
- отеки в области живота, стоп и ног.
ДМЖП при рождении может протекать бессимптомно, если дефект достаточно мал, и проявиться лишь в более поздние сроки (шесть и более лет). Симптоматика напрямую зависит от величины порока (отверстия), однако насторожить доктора должны шумы, выслушиваемые при аускультации.
ДМЖП у плода: причины
Любые врожденные пороки сердца появляются из-за нарушений в развитии органа на ранних этапах эмбриогенеза. Важная роль при этом принадлежит внешним экологическим и генетическим факторам.
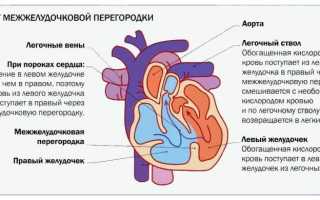
При ДМЖП у плода определяется отверстие между левым и правым желудочками. Мышечный слой левого желудочка более развит, чем в правом, а потому кровь, обогащенная кислородом, из полости левого желудочка проникает в правый и смешивается с обедненной кислородом кровью. В результате к органам и тканям поступает меньше кислорода, что в итоге приводит к хроническому кислородному голоданию организма (гипоксии). В свою очередь наличие дополнительного объема крови в правом желудочке влечет за собой его дилатацию (расширению), миокардиальную гипертрофию и, как следствие, возникновение сердечной правожелудочковой недостаточности и легочной гипертензии.
Факторы риска
Точные причины возникновения ДМЖП у плода неизвестны, однако немаловажным фактором является отягощенная наследственность (то есть наличие подобного дефекта у ближайших родственников).
Кроме того, огромную роль играют и факторы, что присутствуют во время беременности:
- Краснуха. Представляет собой вирусное заболевание. Если при настоящей беременности (особенно в первом триместре) женщина перенесла краснуху, то риск появления различных аномалий внутренних органов (в том числе и ДМЖП) у плода очень высок.
- Алкоголь и некоторые лекарственные средства. Прием подобных препаратов и алкоголя (в особенности в первые недели беременности) существенно повышает риск развития различных аномалий у плода.
- Неадекватное лечение сахарного диабета. Неоткорректированный уровень глюкозы у беременной приводит к гипергликемии плода, что в итоге может привести к возникновению разнообразных врожденных аномалий.
Классификация
Существует несколько вариантов расположения ДМЖП:
- Коновентрикулярный, мембранозный, перимембранозный ДМЖП у плода. Является наиболее частым расположением дефекта и составляет примерно восемьдесят процентов всех подобных пороков. Обнаруживается дефект на мембранозной части перегородки между желудочками с вероятным распространением на выходной, септальный и входной ее отделы; под клапаном аорты и трикуспидальным клапаном (его септальной створкой). Достаточно часто возникают аневризмы в мембранозной части перегородки, из-за чего впоследствии происходит закрытие (полное либо частичное) дефекта.
- Трабекулярный, мышечный ДМЖП у плода. Обнаруживается в 15-20 % всех подобных случаев. Дефект окружен мышцами полностью и может располагаться в любом из участков мышечной части перегородки между желудочками. Подобных патологических отверстий может наблюдаться несколько. Наиболее часто такие ДЖМП у плода закрываются самопроизвольно спонтанно.
- Подлегочные, подартериальные, инфундибулярные, нагребневые отверстия выносящего тракта составляют приблизительно 5 % всех подобных случаев. Локализуется дефект под клапанами (полулунными) выходного или конусовидного отделов перегородки. Достаточно часто данный ДМЖП вследствие пролапса правой створки клапана аорты сочетается с недостаточностью аорты;
- Дефекты в области приносящего тракта. Располагается отверстие в районе входного отдела перегородки, прямо под областью прикрепления желудочково-предсердных клапанов. Чаще всего патология сопровождает синдром Дауна.
Наиболее часто обнаруживаются одиночные дефекты, однако встречаются и множественные изъяны в перегородке. ДМЖП может участвовать в комбинированных сердечных пороках, таких как тетрада Фалло, транспозиция сосудов и другие.
В соответствии с размерами выделяют следующие дефекты:
- малые (симптоматика не выражена);
- средние (клиника возникает в первые месяцы после родов);
- крупные (чаще декомпенсировнные, с яркой симптоматикой, тяжелым течением и осложнениями, что могут привести к летальному исходу).
Осложнения ДМЖП
При небольших размерах дефекта клинические проявления могут не возникать вообще либо отверстия могут самопроизвольно закрываться сразу после рождения.
При более крупных дефектах могут возникать следующие серьезные осложнения:
- Эйзенменгера синдром. Характеризуется развитием необратимых изменений в легких в результате легочной гипертензии. Подобное осложнение может развиваться как у маленьких, так и у более взрослых детей. При подобном состоянии часть крови перемещается из правого в левый желудочек через отверстие в перегородке, ведь вследствие гипертрофии миокарда правого желудочка он оказывается «сильнее» левого. Потому к органам и тканям попадает кровь, обедненная кислородом, и, как следствие, развивается хроническая гипоксия, проявляющаяся синюшным оттенком (цианозом) ногтевых фаланг, губ и кожных покровов в целом.
- Сердечная недостаточность.
- Эндокардит.
- Инсульт. Может развиваться при крупных дефектах перегородки, вследствие турбулентного потока крови. Возможно образование тромбов, что впоследствии могут закупоривать сосуды мозга.
- Другие патологии сердца. Возможно возникновение аритмий и патологий клапанов.
ДМЖП у плода: что делать?
Чаще всего подобные пороки сердца обнаруживают на втором плановом УЗИ. Однако паниковать не стоит.
- Необходимо вести обыкновенный образ жизни и не нервничать.
- Лечащий врач должен тщательно наблюдать беременную.
- Если порок обнаружен во время второго планового УЗИ, врач порекомендует дождаться третьего обследования (в 30-34 недели).
- Если же дефект обнаруживается на третьем УЗИ, назначают еще одно обследование перед родами.
- Мелкие (например, ДМЖП 1 мм у плода) отверстия могут закрываться самопроизвольно до либо после рождения.
- Может потребоваться консультация неонатолога и проведение ЭКХО плода.
Диагностика
Заподозрить наличие порока можно при аускультации сердца и осмотре ребенка. Однако в большинстве случаев родители узнают о наличии такого дефекта еще до рождения малыша, при проведении плановых УЗ-исследований. Достаточно крупные дефекты (например, ДМЖП 4 мм у плода) выявляются, как правило, во втором либо третьем триместре. Мелкие же возможно обнаружить уже после рождения случайно либо при появлении клинических симптомов.
Диагноз «ДЖМП» новорожденному или ребенку более старшего возраста либо взрослому можно поставить, основываясь на:
- Жалобах больного. Данная патология сопровождается одышкой, слабостью, болями в сердце, бледностью кожи.
- Анамнезе болезни (время появления первых симптомов и связь их с нагрузками).
- Анамнезе жизни (отягощенная наследственность, болезни матери при беременности и так далее).
- Общем осмотре (вес, рост, соответствие развития возрасту, оттенок кожи и другие).
- Аускультации (шумы) и перкуссии (расширение границ сердца).
- Исследовании крови и мочи.
- Данных ЭКГ (признаки гипертрофии желудочков, нарушения проводимости и ритма).
- Ренгенологического исследования (измененная форма сердца).
- Ветрикулографии и ангиографии.
- ЭхоКГ (то есть УЗИ сердца). Данное исследование позволяет определить локализацию и размеры дефекта, а при доплерометрии (которую можно проводить еще во внутриутробном периоде) — объем и направленность крови сквозь отверстие (даже если ВПС — ДМЖП у плода 2 мм в диаметре).
- Катетеризации сердечных полостей. То есть введение катетера и определение с его помощью давления в сосудах и полостях сердца. Соответственно данным принимается решение о дальнейшей тактике ведения больного.
- МРТ. Назначают в случаях, если Эхо КГ неинформативно.
Лечение
При обнаружении ДМЖП у плода придерживаются выжидательной тактики, так как дефект может самопроизвольно закрыться еще до рождения либо сразу после родов. Впоследствии при сохранении диагноза ведением такого больного занимаются кардиологи.
Если дефект не нарушает кровообращения и общего состояния пациента, за ним просто наблюдают. При больших отверстиях, нарушающих качество жизни, принимают решение о проведении операции.
Оперативные вмешательства при ДМЖП могут быть двух видов: палиативные (ограничение легочного кровотока при наличии сочетанных пороков) и радикальные (полное закрытие отверстия).
Методики проведения операций:
- На открытом сердце (например, при тетраде Фалло).
- Катетеризация сердца с контролируемым наложением заплатки на дефект.
Профилактика дефекта межжелудочковой перегородки
Специфических профилактических мер ДМЖП у плода нет, однако для того, чтобы предотвратить ВПС, необходимо:
- Обратиться в женскую консультацию до двенадцати недель беременности.
- Регулярно посещать ЖК: один раз в месяц первые три месяца, один раз в три недели во втором триместре, а затем один раз в десять дней в третьем.
- Соблюдать режим и придерживаться правильного питания.
- Ограничить влияние вредных факторов.
- Исключить курение и алкоголь.
- Принимать лекарства сугубо по назначению врача.
- Поставить прививку от краснухи минимум за шесть месяцев до планируемого наступления беременности.
- При отягощенной наследственности тщательно наблюдать за плодом для как можно более раннего обнаружения ВПС.
Прогноз
При небольших ДМЖП у плода (2 мм и меньше) прогноз благоприятный, так как подобные отверстия часто закрываются самопроизвольно. При наличии крупных дефектов прогноз зависит от их локализации и наличия сочетания с другими пороками.
Дефект межжелудочковой перегородки — самый частый врожденный порок сердца. Дефект, т.е. отверстие в перегородке, разъединяющей правый и левый желудочки, бывает единственным нарушением нормального развития сердца, и тогда говорят об изолированном дефекте или частью другого, более сложного порока, например, тетрады Фалло. В этом разделе мы будем обсуждать только изолированные дефекты.
Межжелудочковая перегородка — это мощная мышечная преграда, образующая внутренние стенки как правого, так и левого желудочка, и в каждом — составляющая примерно 1/3 их общей площади. Она так же участвует в процессе сокращения и расслабления сердца при каждом цикле, как и остальные части желудочковых стенок. У плода она образуется из трех составных частей. На 4-5-ой неделе беременности все эти составные части должны точно сопоставиться и соединиться друг с другом, как в конструкторе Лего. Если же этого, по каким-то причинам, не происходит, в перегородке остается отверстие, или дефект. Вскоре после рождения и установления нормального кровотока в обоих кругах кровообращения, возникает значительная разница в давлении между левым и правым желудочками. И тогда кровь из левого желудочка начинает нагнетаться одновременно и в аорту, т.е. туда, куда и следует, и через дефект — в правый желудочек, где ее быть не должно. Т.е. при каждой систоле происходит сброс слева — направо. В такой ситуации правый желудочек вынужден работать с увеличенной нагрузкой, чтобы перекачать этот лишний объем, да к тому же, уже окисленной крови, снова в легкие и в левые отделы.
Величина сброса зависит от размера и положения дефекта: он может быть небольшим и почти не сказываться на работе сердца, а может быть огромным, диаметром с устье аорты.
Типы дефектов межжелудочковой перегородки
Несколько слов о типах дефектов. Они могут быть «типичными», т.е. наиболее часто встречающимися, и занимать участок верхней части перегородки. Они могут быть мышечными, т.е. располагаться ближе к верхушке, и, наконец, высокими, под клапанами легочной артерии, единичными или множественными (т.е. больше одного).
Рассмотрим наиболее частый и «хороший» вариант. Ребенок родился нормального веса, доношенным и, конечно, очень красивым. Но вам уже в роддоме сказали, что у него есть «шум в сердце». Если там или где-то рядом есть аппарат для эхокардиографии и детский кардиолог — надо обязательно сделать исследование, чтобы понять, из-за чего этот шум, важно ли это, или — нет, скажется ли это в последующем. Но вот предположим, что на УЗИ дефект увидели, и диагноз поставлен. Ребенок, однако, выглядит нормально, хорошо ест и прибавляет в весе, ничем не болеет и, собственно, кроме шума в сердце, ни вас, ни его ничего не расстраивает. Запомните: чем громче шум, тем меньше дефект. Это ситуация, к которой замечательно подходит название известной пьесы В.Шекспира «Много шума из ничего». Сброс, который дает этот шум, можно иногда даже прощупать, если положить ладонь на левую сторону грудной клетки ребенка. Но для того, чтобы успокоиться, надо убедиться, что шум обязан только небольшому дефекту межжелудочковой перегородки и ничему другому. А для этого надо, чтобы вас наблюдал детский кардиолог, и каждые три месяца производили снятие электрокардиограммы и УЗИ.
В большинстве случаев, примерно в 65-75%, такие дефекты закрываются сами, спонтанно, и, если не появились дополнительные симптомы, можно спокойно ждать 4-5 и даже более лет. Но, если ребенок достиг школьного возраста, оставаясь бессимптомным, то вам, тем не менее, могут операцию предложить. Дело в том, что при заболевании ребенка какой-либо детской инфекцией или даже при простом удалении испорченного зуба при наличии дефекта межжелудочковой перегородки возможно развитие эндокардита, т.е. воспалительного процесса внутренней оболочки сердечных камер. И, хотя такая вероятность очень мала — всего 1-2% случаев, она существует. В таком случае дефект закрывают скорее из профилактических, чем клинических соображений и никто не доказал, что этого не нужно делать.
Однако, прежде чем дать согласие на операцию, в таком случае, пожалуйста, не обижая никого, постарайтесь узнать, какой опыт имеется в том лечебном учреждении, куда вы обратились, какие там результаты операций, какова степень риска.
Поскольку состояние ребенка практически нормальное, а риск любого вмешательства всегда есть, то надо спокойно взвесить все. Нет, мы далеки от того, чтобы призвать вас отказаться от операции. Мы только хотим посоветовать быть очень обстоятельными, ведь никто никогда письменных гарантий вам не даст: операция есть операция, даже если ее производят в рентгенохирургическом кабинете (как вам, скорее всего, и предложат) и осложнения всегда возможны, а вы подпишете документ, подтверждающий ваше согласие. И окончательное решение — это ваша ответственность. И еще — никогда не внушайте такому ребенку, что у него — больное сердце. Не ограждайте его от доступных ему физических нагрузок, не делайте из него «инвалида». Излишнее «оберегание» и запреты могут привести к самым неблагоприятным последствиям в формировании его характера.
Но это — отдельная тема, и она касается не только ДМЖП.
Большие дефекты — это уже другая история, гораздо более опасная. Сразу после первого вздоха ребенка поток крови из левого желудочка делится на два — в аорту и в дефект, и они равны по объему! В тяжелой ситуации оказывается не только сердце, но и сосуды легких: правые отделы и сосуды легких переполняются возросшим объемом лишней крови, поступающей через дефект. Важнейшими показателями такого развития событий является давление в легочной артерии и величина сброса. Эти данные дает сегодня УЗИ и, конечно, зондирование полостей сердца. Повышение давления в малом круге говорит о легочной гипертензии — самом грозном последствии большого сброса слева — направо. Внешне все более или менее образуется. Включаются многочисленные механизмы компенсации: увеличивается мышечная масса желудочков, приспосабливаются и сосуды легких, вначале принимая в себя излишний объем крови, потом — утолщая стенки артерий и артериол, делая их более плотными и менее эластичными. Этот период — опасный, т.к. состояние ребенка может клинически существенно улучшиться, но это улучшение обманчиво, и момент оперативного вмешательства может быть упущен. Если эта ситуация продолжается довольно долго — несколько месяцев или лет, то в какой-то момент давления в правом и левом желудочках — сравниваются во все фазы сердечного цикла и сброса через дефект уже не происходит. А потом давление в правом желудочке может оказаться выше, чем в левом и тогда начинается так называемый «обратный сброс», или венозная кровь будет через дефект поступать в артериальную систему — в большой круг. Больной «синеет». Мы нарисовали эту картину, чтобы было понятно, что такой порок, как дефект межжелудочковой перегородки, который очень просто и безопасно закрыть на ранних стадиях, становится пороком, при котором закрытие теряет свой смысл, и оперировать уже поздно. Речь тут идет, напомним, только о больших дефектах или о тех случаях, когда отверстий в перегородке — несколько. К счастью, это бывает значительно реже, чем в большинстве случаев.
На что же надо обращать внимание, чтобы вовремя избежать такого развития событий?
Все сказанное выше относится только к дефектам межжелудочковой перегородки, протекающим абсолютно без жалоб, у вполне здоровых (в остальном) детей без каких-либо других признаков недостаточности сердца. На что при этом пороке надо обращать внимание?
Главный показатель периода новорожденности — прибавка веса. Предположим, грудной ребенок ест плохо, и поэтому мало прибавляет в весе. Аппетит у него нормальный, но из-за одышки ему трудно сосать, а ведь пока это его главная и довольно тяжелая работа. Он много плачет, потому что никогда не может насытиться. У детей постарше на этом фоне случаются частые простуды, которые становятся длительными и могут переходить в воспаление легких. Так может продолжаться несколько месяцев, и, если причина — ДМЖП, такой ребенок должен быть под постоянным наблюдением кардиолога, а если явления не проходят, вероятно, он будет получать сердечные препараты в виде дигоксина или наперестянки — старый добрый препарат, улучшающий работу сердца, а может быть, даже легкие мочегонные средства. У него сейчас — признаки сердечной недостаточности, с которой можно бороться консервативно. Но только пока.
Когда же надо закрывать такой большой дефект?
На фоне лекарственной терапии симптомы могут пройти или значительно уменьшиться. Но если ничего не меняется, если размеры сердца увеличиваются и размеры дефекта на УЗИ остаются прежними – надо обращаться к хирургам.
В первые несколько месяцев жизни дефекты межжелудочковой перегородки, даже большие, могут уменьшиться или закрыться самостоятельно. Если ребенку лучше не становится — ждать нельзя, поскольку ситуация может перейти в ту, которую мы описали вначале, и оперировать будет уже поздно.
Самые лучшие результаты хирургии бывают после устранения больших ДМЖП в возрасте до двух-двух с половиной лет, когда у ребенка есть признаки сердечной недостаточности. Тогда еще все процессы обратимы. Сердце быстро понимает, что ему теперь намного легче, чем раньше. Оно быстро уменьшается в размерах и кровоток в обоих кругах нормализуется.
После операции ребенок практически здоров и нет никаких оснований причислять его к группе так называемых «инвалидов детства», как это иногда делают в лечебных учреждениях. Он может все, и быстро забудет о том, что с ним было, и кроме рубца на груди, ему об этом ничего не будет напоминать.
Итак, вам предлагают операцию, которая теперь уже необходима и абсолютно показана. Только она излечит ребенка и уберет от вас постоянное чувство угрозы его жизни. Оперирующий хирург расскажет вам, о чем идет речь в вашем случае, и что он собирается делать. Технические трудности (например, необходимость закрытия не одного, а нескольких дефектов) могут сделать операцию более сложной и продолжительной. При необычной, редкой ситуации хирург обязательно все вам объяснит, а ваша задача — попытаться понять все, что вам скажут, задать нужные вопросы и успокоиться.
Операция устранения дефекта межжелудочковой перегородки относится к открытым, поскольку нужно вскрыть полости сердца, и поэтому она делается с применением искусственного кровообращения.
Дефекты межжелудочковой перегородки закрывают ушиванием отверстия (т.е. просто накладывают несколько швов) или, чаще всего, с помощью заплатки из синтетического (или специальным образом обработанного биологического) материала, который быстро покрывается собственной тканью сердца.
Сейчас применяют и рентгенохирургические методы закрытия дефектов, но это не всегда возможно, зависит от анатомической локализации дефекта, да и квалификации рентгенохирурга тоже. Традиционная операция по поводу дефектов межжелудочковой перегородки — одна из самых частых и отработанных в хирургии врожденных пороков сердца, а результаты ее — отличные. Так что при наличии показаний сомневаться вам не надо.
Радикальную операцию можно сделать не всегда. При очень большом дефекте у ребенка слишком малого веса, истощенного, с признаками сердечной недостаточности, которая не поддается консервативному лечению, сам фактор большой операции с искусственным кровообращением может быть опасным, особенно, когда речь идет о детях первых месяцев жизни. И тогда есть выход: разбить хирургическое лечение на два этапа – вначале помочь сердцу улучшить его состояние, а затем уже окончательно закрыть дефект.
Можно уменьшить сброс из левого желудочка в правый путем увеличения сопротивления выбросу из правого желудочка. Этим мы достигнем, снижения давления в системе легочной артерии, во-первых, ниже искусственно созданного препятствия кровотоку, выравним давление в правом и левом желудочках выше него (препятствия) и, в результате, и уменьшается объем самого сброса. А достигается это просто: на легочную артерию выше ее клапанов накладывают манжетку, которая сузит артерию примерно в ½ просвета.
Однако послеоперационный период после операции суживания легочной артерии очень непростой, дети тяжело переносят это вспомогательное вмешательство, и именно поэтому сейчас мы стремимся к одномоментной радикальной коррекции порока. Даже тяжелые дети быстрее выходят из состояния сердечной недостаточности после радикальной коррекции порока, все угрожающие жизни симптомы постепенно исчезают.
Операция сужения легочной артерии — «вспомогательная». Она должна быть на вооружении там, где нет условий для безопасного проведения и выхаживания деток радикальной коррекции.
Заключительный этап лечения состоит из удаления этой манжеты и закрытия дефекта. Она делается уже в условиях искусственного кровообращения и не сопряжена с большим риском, особенно когда между ней и первым этапом прошел относительно небольшой срок.
Подведем итог. ДМЖП — частый врожденный порок, который может сопровождаться ранним появлением сердечной недостаточности, а в дальнейшем развитием необратимой легочной гипертензии.
Хирургическое лечение является единственным методом и позволяет полностью устранить порок и его последствия. Оно должно быть своевременным, а сама операция – безопасной. Операция может быть элективной или неотложной, но почти никогда экстренной. В некоторых случаях ее можно разделить на два этапа с промежутком в 6-12 месяцев. Появление у ребенка признаков «обратного сброса» при изолированном ДМЖП – признак упущенного времени. И при всех современных методах обследования такое осложнение никак и ничем не может быть оправдано, а часть вины ляжет и на вас, так как вы тоже не замечали или не хотели замечать того, что момент был упущен.
Описание
Дефект межжелудочковой перегородки – это врожденный (иногда приобретенный) порок сердца (ВПС), который характеризуется наличием патогенного отверстия между полостями левого и правого желудочка. По этой причине кровь из одного желудочка (обычно из левого) поступает в другой, нарушая тем самым функцию сердца и всей системы кровообращения.
Распространенность его составляет примерно 3-6 случаев на 1000 доношенных новорожденных, не считая детей, которые появляются на свет с мелкими дефектами перегородки, которые самостоятельно купируются в течение первых лет жизни.
Причины и факторы риска
Обычно дефект межжелудочковой перегородки у плода развивается на ранних этапах беременности, примерно с 3-й по 10-ю неделю. Основной причиной этого считается совокупность внешних и внутренних негативных факторов, включая:
- генетическую предрасположенность;
- вирусные инфекции, перенесенные в период вынашивания ребенка (краснуха, корь, грипп);
- злоупотребление алкоголем и курение;
- прием антибиотиков, оказывающих тератогенное действие (психотропные препараты, антибиотики и т.д.);
- воздействие токсинов, тяжелых металлов и радиации;
- сильные стрессы.
Классификация
Дефект межжелудочковой перегородки у новорожденных и детей постарше может диагностироваться как самостоятельная проблема (изолированный порок), так и как составная часть других сердечно-сосудистых заболеваний, например, пентады Кантрелла (кликните сюда, чтобы почитать о ней).
Размер дефекта оценивается исходя из его величины по отношению к диаметру аортального отверстия:
- дефект размером до 1 см классифицируется как малый (болезнь Толочинова-Роже);
- крупными считаются дефекты от 1 см или те, которые по своим размерам превышают половину устья аорты.
Патогенез
Во время развития плода дефект межжелудочковой перегородки возникает, когда мышечная стенка, разделяющая сердце на левую и правую стороны (перегородка), полностью не образуется между нижними камерами сердца (желудочками).
В нормальном состоянии правая часть сердца нагнетает кровь в легкие, чтобы она обогатилась кислородом. Левая сторона накачивает богатую кислородом кровь по всем остальным частям тела.
Врожденный порок сердца (ВПС) способствует смешиванию кислородсодержащей крови с дезоксигенированной крови, тем самым заставляя сердце работать более интенсивно, чтобы обеспечить достаточную концентрацию кислорода в тканях организма.
Пороки сердца бывают разных размеров, и они могут присутствовать в нескольких местах в стенке между желудочками. Может быть один или одновременно несколько дефектов.
Причины
Врожденные пороки сердца, включая дефект межжелудочковой перегородки, возникают из-за неблагоприятных факторов воздействия на раннем этапе развития сердца у плода, но часто причина до конца не ясна.
Основные причины развития ДМЖП — генетика и факторы окружающей среды. Порок может возникать изолированно или вместе с другими врожденными аномалиями сердца или нарушениями развития (например, при синдроме Дауна).
В некоторых случаях порок образовывается через несколько дней после инфаркта миокарда (сердечный приступ). Подобное происходит из-за механического разрыва стенки перегородки. В дальнейшем происходит образование рубцовой ткани, когда макрофаги начинают ремоделировать ткань мертвого участка миокарда.
ДМЖП нередко становится осложнением определенных процедур, проводимых на сердце.
Факторы риска:
- Наследственная предрасположенность.
- Рождение детей с синдромом Дауна.
- Наличие вредных привычек (алкоголизм, курение).
- Неблагоприятные условия работы.
- Плохое питание.
Видео ДМЖП или дефект межжелудочковой перегородки: причины, симптомы, диагностика и лечения ДМЖП
Клиника
Признаки и симптомы серьезных врожденных дефектов межжелудочковой перегородки часто появляются в течение первых нескольких дней, недель или месяцев жизни ребенка.
Симптомы дефекта желудочковой перегородки у ребенка могут быть следующие:
- Плохое питание
- Задержка развития
- Частое дыхание или одышка
- Быстрая утомляемость
Сразу после рождения только опытные врачи могут заметить признаки незначительного дефекта межжелудочковой перегородки. Как правило, если дефект небольшой, симптомы могут появляться намного позже, если они вообще появятся. Признаки и симптомы различаются в зависимости от размера отверстия и других связанных с ним дефектов сердца.
Впервые врач может заподозрить сердечный дефект во время регулярного осмотра, когда при аускультации сердца ребенка слышен шум, более или менее выраженный. Иногда ВПС может быть обнаружен ультразвуковым методом исследования еще до рождения ребенка.
При определении у младенца следующих симптомов нужно немедленно обратиться к врачу:
- Быстро устает, когда ест или играет
- Не набирает вес
- Задыхается, когда ест или плачет
- Дышит быстро или тяжело
Дети в возрасте 3-4 лет могут предъявлять следующие жалобы:
- Тяжело дышать, особенно при движении
- Быстрое или нерегулярное сердцебиение
- Усталость или слабость
Осложнения
Небольшой дефект межжелудочковой перегородки чаще всего не вызывает серьезных проблем. Средние или большие дефекты могут вызывать ряд заболеваний — от легкой степени тяжести до опасной для жизни. Своевременно начатое лечение помогает предотвратить многие осложнения.
Заболевания, развивающиеся на фоне ДМЖП:
- Сердечная недостаточность. Сердце со средним или большим дефектом должно работать в несколько раз активнее, что позволяет прокачать достаточно крови по всему телу. Из-за этого довольно быстро может развиться сердечная недостаточность, поэтому важно вовремя прооперировать больных со средними и большими ВПС.
- Легочная гипертония. Увеличение кровотока в легких из-за ВПС вызывает высокое кровяное давление в артериях легких (легочная гипертензия), что может спровоцировать их непоправимое нарушение. Подобное осложнение часто развивается на фоне измененного кровотока через дефект МЖП (синдром Эйзенменгера).
- Эндокардит. Эта сердечная инфекция является довольно частым осложнением ДМЖП.
- Другие проблемы с сердцем. К ним относятся различной степени выраженности нарушения сердечного ритма и проблемы с клапанами.
Диагностика
Во время осмотра ребенка врач может услышать сердечный шум, после чего дается направление к педиатрическому кардиологу, который специализируется на диагностике и лечении врожденных пороков сердца и сердечных заболеваний. Кардиолог проводит физическое обследование, слушает сердце ребенка и легкие и делает другие наблюдения.
Сердечные шумы оцениваются на основе высоты тона, громкости и продолжительности, что позволяют кардиологу создать первоначальное представление о том, какую проблему с сердцем может иметь ребенок.
Сегодня проводится различное диагностическое тестирование на врожденную болезнь сердца. Решение по применению того или иного метода зависит от возраста и клинического состояния ребенка.
Инструментальные методы исследования при ДМЖП:
- Рентгенограмма грудной клетки. Этот диагностический способ использует рентгеновские лучи для получения изображений внутренних тканей, костей и органов на рентгеновской пленке. При дефекте сердце может быть увеличено в размерах из-за того, что правый желудочек обрабатывает больший объем крови, чем обычно. Кроме того, могут отмечаться изменения в легких из-за усиленного кровотока.
- Электрокардиограмма (ЭКГ). Метод, который регистрирует электрическую активность сердца, и показывает аномальные ритмы (аритмии или экстрасистолии), в дополнение обнаруживает гипертрофию сердечной мышцы.
- Эхокардиограмма (эхоКГ). Процедура оценивает структуру и функцию сердца, для чего используются звуковые волны, записанные на электронном датчике, которые создают движущееся изображение сердечных клапанов. ЭхоКГ может показать картину кровотока через дефект перегородки и определить, насколько велико отверстие, а также насколько много крови проходит через него.
- Катетеризация сердца. Эта инвазивная процедура дает очень подробную информацию о внутренних структурах сердца. При катетеризации небольшая тонкая гибкая трубка (катетер) вводится в кровеносный сосуд в паху, а затем направляется к внутренней части сердца. Измерения артериального давления и кислорода проводятся в четырех камерах сердца, легочной артерии и аорте. Кроме того, вводится контрастное вещество, чтобы более четко визуализировать структуры внутри сердца.
Лечение и прогноз
Врач-кардиолог определяет конкретное лечение дефекта межжелудочковой перегородки на основе:
- Возраста ребенка, общего состояния здоровья и истории болезни
- Тяжести течения заболевания
- Возможности использования конкретных лекарств, процедур и терапии
- Мнения или предпочтения родителей
Малый дефект межжелудочковой перегородки может спонтанно закрываться по мере роста ребенка. Большой ВПС обычно требует хирургического вмешательства. Независимо от размеров дефекта межжелудочковой перегородки, кардиолог периодически оценивает состояние ребенка, что позволяет убедиться в его удовлетворительности.
ДМЖП подлежит восстановлению, если он не закрывается сам по себе. Своевременное лечение помогает предотвратить заболевания легких, возникающие при длительном повышении кровяного давления в легочных сосудах.
Лечение ДМЖП может включать:
-
Лекарственные препараты. У некоторых детей нет симптомов, поэтому не требуется никаких лекарств. Тем не менее в некоторых случаях нужно принимать специальные препараты, чтобы помочь сердцу работать лучше, из-за напряжения, оказываемого на правую сторону сердца от дополнительного притока крови, проходящей через дефект. Лекарства, которые могут быть предписаны, включают:
- Дигоксин. Лекарство, которое помогает укрепить сердечную мышцу, позволяя ей работать более эффективно.
- Диуретики. Водный баланс тела может быть нарушен, когда сердце не функционирует как положено. Эти препараты помогают почкам удалять избыток жидкости из организма.
- Ингибиторы АПФ. Лекарства, снижающие кровяное давление в организме, что облегчает гемодинамику в сердце.
-
Адекватное питание. Младенцы с большим дефектом могут устать при кормлении, поэтому не съедают достаточное количество пищи, что влияет на недобор веса. Способы, которые обеспечивают ребенку адекватное питание, включают:
- Высококалорийный докорм или грудное молоко. Специальные пищевые составляющие могут быть добавлены в докорм или передаваемое младенцу через бутылочку грудное молоко, что позволяет увеличить количество калорий в порции. Таким образом ребенок пьет меньше, но потребляет достаточное количество калорий для правильного роста и развития.
- Дополнительная подача питательных веществ. Кормление, получаемое через небольшую гибкую трубку, проходящую через нос, вниз по пищеводу и в желудок, может либо выступать как дополнительное, либо полностью заменять использование бутылочек. Младенцы, которые выпивают только часть положенной нормы, могут выпивать остаток через трубочку. Дети, которые слишком слабы для самостоятельного кормления из бутылочки, должны получать свой докорм или грудное молоко только через трубочку.
- Инфекционный контроль. Дети с определенными сердечными дефектами подвержены риску развития инфекции внутренних поверхностей сердца. Чаще всего развивается бактериальный эндокардит. Поэтому родители должны информировать любой медицинский персонал о том, что у их ребенка есть ДМЖП. В связи с этим до проведения некоторых процедур используются антибиотики.
- Радикальное хирургическое вмешательство. Лечение заключается в том, чтобы восстановить целостность перегородки, прежде чем легкие будут повреждены из-за избыточного кровотока и давления. Операция проводится при дефектах, вызывающих симптомы в виде плохого увеличения веса и частого дыхания. Должна проводиться на основании результатов эхокардиограммы и сердечной катетеризации. Как правило, выполняется под общей анестезией. В зависимости от размера сердечного порока и рекомендаций врача дефект межжелудочковой перегородки будет закрываться П-образными швами или специальными заплатами.
- Интервенционная катетеризация сердца. Дефект может быть устранен с помощью процедуры катетеризации сердца. В одном из методов используется устройство, называемое септальным окклюдером. Во время этой процедуры ребенка успокаивают, после чего небольшая тонкая гибкая трубка вводится в кровеносный сосуд в паху и направляется к сердцу. Как только катетер находится в сердечной полости, кардиолог воздействует на перегородку окклюдером. Септальный окклюдер закрывает дефект межжелудочковой перегородки, обеспечивая нормальную гемодинамику в сердце.
Видео Эндоваскулярную операцию на сердце ребенку провели одесские доктора
Профилактика
В большинстве случаев нельзя ничего предпринять, чтобы ребенок не имел дефект межжелудочковой перегородки. Тем не менее важно сделать все возможное, чтобы иметь здоровую беременность. Вот основные к этому рекомендации:
- Важно получать раннюю дородовую помощь, включая этап планирования беременности. Прежде чем забеременеть, стоит поговорить со своим врачом о женском здоровье и обсудить любые изменения образа жизни, которые врач может порекомендовать для обеспечения здоровой беременности. Кроме того, не следует забывать о тех лекарствах, которые приходится принимать в связи с лечением какого-либо заболевания.
- Полезно практиковать сбалансированную диету. Следует использовать витаминные добавки, содержащие фолиевую кислоту. При этом стоит ограничить кофеин.
- Физические упражнения должны быть регулярными. Можно даже поработать со своим врачом, чтобы разработать план упражнений, который подходил бы именно в конкретной ситуации.
- Нужно избегать вредных привычек (употребление алкоголя, курение табака и использование наркотиков).
- Нужно свести к минимуму возможность инфицирования. Необходимо провести вакцинопрофилактику, прежде чем забеременеть. Некоторые виды инфекций могут нанести вред развивающемуся плоду.
- Держите диабет под контролем. Если беременность будет развиваться на фоне диабета, тогда на этапе ее планирования нужно особенно тщательно работать с врачом, чтобы убедиться, что болезнь хорошо контролируется.
Если у родителей имеется неблагополучная история болезни, связанная с сердечными дефектами или другими генетическими нарушениями, следует подумать о том, чтобы проконсультироваться у генетика. Тогда можно будет принять верное решение по будущей беременности.