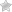Автор: З. Нелли Владимировна, врач лабораторной диагностики НИИ трансфузиологии и медицинских биотехнологий
Одним из лабораторных показателей, который относится к базовым составляющим коагулограммы (гемостазиограммы) и свидетельствует о слаженной работе (или расстройстве) систем свертывания и противосвертывания (влияние тромбина на полимеризацию и стабилизацию фибриногена), является тромбиновое время (ТВ).
Нормальные значения ТВ находятся в пределах 11 – 18 секунд (по данным некоторых источников норма составляет от 14 – 20 секунд, что зависит от метода проведения анализа).
Тромбиновое время – в числе базовых показателей коагулограммы
Тромбиновое время не отражает ни содержание тромбина, ни его образование, данный показатель свидетельствует о скорости перехода растворенного в плазме белка фибриногена (фактора I – FI) в нерастворимый фибрин, который станет основой сгустка. Но все это произойдет под влиянием полученного к тому времени тромбина. И если он своевременно не образуется, III (конечная) фаза коагуляционного гемостаза окажется под угрозой срыва, стало быть, затормозится образование сгустка (и, соответственно, удлинится тромбиновое время), из-за чего организм потеряет излишнее количество крови (если имеет место кровотечение).
Однако, с другой стороны – появление очага поражения выстилки сосуда по причинам, обусловленным какими либо патологическими изменениями, также не останется без внимания самого эндотелия и кровяных пластинок (тромбоцитов), обеспечивающих первичный гемостаз. В результате активации факторов свертывания, тромбина и других компонентов в зоне поражения оказывается больше, нежели того требуют обстоятельства, что повлечет образование в очаге сначала маленького, но со временем увеличивающегося за счет налипания форменных элементов и оседания плазменных белков, свертка крови.
Причиной поражения выстилки сосудов может выступать самая разная (как правило – сосудистая) патология, преимущественно сформированная в процессе жизни:
- Атеросклеротический процесс – он в первую очередь закладывает на будущее перспективы развития тромбозов и тромбоэмболий, которые нередко влекут такие печальные последствия, как инсульт головного мозга, инфаркт миокарда, ТЭЛА и др.;
- Васкулиты;
- Новообразования;
- Аутоиммунные реакции;
- Сердечная патология (блокады, мерцательная аритмия, пороки);
- Ревматическая лихорадка;
- Операции по замене сердечных клапанов;
- Инфекции;
- Шоковые состояния.
Берущий свое начало на месте повреждения внутреннего слоя кровеносного сосуда сгусток, на первых порах остается прочно прикрепленным к эндотелию. Но условия его спокойного существования могут измениться в связи с:
- Быстрым «ростом» тромба;
- Увеличением скорости движения крови;
- Возникновением воспалительных реакций;
- Прогрессированием сосудистых расстройств в зоне поражения.
В таких ситуациях сверток уже способен покидать место постоянной дислокации (отрываться), чтобы начинать «свободное плавание» в кровотоке. Миграция тромба будет продолжаться до тех пор, пока он где-нибудь не встретит препятствие (узкий просвет) и не создаст преграду движению крови. Между тем, если эти реакции обусловлены вышеперечисленными причинами (атеросклероз, онкология, болезни сердца и т. д.), то есть, проходят в очаге поражения внутреннего слоя кровеносного сосуда, на значениях тромбинового времени это, скорее всего, никак не скажется.
В связи с этим, если тромбиновое время понижено, то есть, кровь сворачивается быстрее, чем пройдет 11 секунд, врачи особого внимания этому факту не уделяют – подобная ситуация не имеет существенной клинико-диагностической значимости. А происходит это потому, что ТВ является показателем завершающего процесса гемокоагуляции и указывает на время, за которое фибриноген перейдет в фибрин, что не мешает и не способствует образованию тромбов в кровотоке.
Тромбиновое время
(Thrombin time)
Что это:
– время превращения растворимого фибриногена (фактор свертывания I) в нерастворимый фибрин. Это завершающая фаза образования сгустка.
В чем суть:
– чем дольше тромбиновое время (ТВ), тем выше склонность к кровоточивости; чем ниже – тем выше склонность к тромбозам.
Расширение сознания: для того чтобы конструкция была устойчива, сначала делают железную арматуру. Жидкую сталь (растворенный в крови фибриноген) надо переделать в прутья (нити фибрина), из которых и формируется конструкция – тромб (нити фибрина с эритроцитами и тромбоцитами между ними). Роль мастера-строителя выполняет тромбин (фактор свертывания II). Основной сталеплавильный завод – печень, и если он работает неэффективно, возникает недостаток фибриногена (стали) – это называется гипофибриногенемия, и сопровождается она склонностью к кровотечениям. ичинами их могут быть заболевания печени – цирроз, хронический гепатит, гепатома (опухоль печени). Кроме того, на качество стали (фибриногена) влияют различные вредные примеси: антитела при красной волчанке или миеломной болезни, при этом образуется мало нитей фибрина, что приводит к повышенной кровоточивости. И наоборот, если в состоянии опасности (острое воспаление) производится много фибрина (а вдруг война!), это будет сопровождаться повышенным тромбообразованием. Антикоагулянты и внутренний фактор – плазмин, растворяют образовавшийся тромб, а его осколки, в виде нитей фибрина, определяются с помощью анализа – D-димер.
Норма: 10 – 20 секунд (разное в лабораториях)
Повышение:
– снижение уровня фибриногена;
– цирроз печени;
– ДВС-синдром (фаза гипокоагуляции);
– острый лейкоз, миеломная болезнь;
– гепарин, стрептокиназа, урокиназа.
Снижение:
– тромбоцитоз;
– ДВС-синдром (фаза гиперкоагуляции).
Что с этим делать:
– вместе с АЧТВ служит для мониторинга лечения гепарином;
– диагностика ДВС-синдрома;
– диагностика дисфибриногенемии, которая у 25% пациентов проявляется кровоточивостью, а у 20% – склонностью к тромбозам (чаще венозным).
Виктор Ямщиков, врач-минималист
Общие сведения
В рамках коагулограммы проводится исследование тромбинового времени, которое характеризует последний этап свертывания крови – преобразование фибриногена (протеин в составе кровяного сгустка) в фибрин (основа тромба) в результате реакции крови с тромбином и кальцием.
Анализ назначается с целью определения наследственных нарушений, заболеваний крови, онкологических процессов, патологий печени, а также при беременности (для предупреждения развития критических состояний в период вынашивания ребенка и в родах).
Тромбиновое время является показателем скорости превращения фибриногена в фибрин под влиянием фактора свертывания – тромбина. По результатам этого исследования выявляются патологии свертываемости крови в процессе вторичного гемостаза (образование кровяного сгустка), который протекает в 3 этапа.
- Коагулянт тромбин воздействует на белок фибриноген таким образом, что тот превращается в фибрин-мономер (сгусток с желеобразной консистенцией).
- Из нескольких фибрин-мономеров получается фибрин-полимер (в реакции участвует микроэлемент кальций).
- Фибрин-полимеры соединяются с эритроцитами и тромбоцитами и образуют нерастворимый в крови фибрин. Как следствие, кровотечение приостанавливается кровяным сгустком – тромбом.
Все этапы вторичного гемостаза происходят за ограниченное время (за исключением дисфункциональных нарушений кроветворных органов). Скорость формирования сгустка зависит от биологической полноценности фибриногена и уровня коагулянтов и антикоагулянтов.
Одним из самых опасных состояний считается гипофибриногенемия — при повреждении стенок сосудов или тканей органов открывается длительное кровотечение. Также удлинение тромбинового времени возникает на фоне приема гепарина или других антикоагулянтов, которые нейтрализуют тромбин. Иногда причиной замедленного свертывания крови является секреция аутоиммунных антител к тромбину или же присутствие в плазме парапротеинов, которые препятствуют второму этапу преобразования фибрина.
В случае гиперфибриногенемии кровь сворачивается быстрее, чем это необходимо, что может привести к тромбозу (закупорка просвета сосудов).
Тест на тромбиновое время наиболее показателен при диагностике и лечении ДВС-синдрома (диссеминированное внутрисосудистое свертывание), связанного с деградацией фибрина.
Вызвать отклонения от нормы тромбинового времени могут болезни печени.
Заболевания, влияющие на продолжительность свертывания, могут быть приобретенные, наследственные или врожденные. Приобретенные связаны с образом жизни, питанием, наличием вредных привычек, заболеваниями в анамнезе (артриты, сердечно-сосудистые патологии, онкология). Также тромбиновое время может отклоняться от нормы во время патологической беременности и/или после тяжелых родов. Чаще всего наблюдается именно гипофибриногенемия, что повышает вероятность развития кровотечений.
Врожденное или наследственное нарушение свертываемости встречается достаточно редко, так как формируется в результате генетических мутаций.
Показания
- Выявление дефектных форм фибриногена или его дефицита (врожденного/приобретенного);
- Диагностика гипер- и гипофибриногенемии;
- Присутствие в крови продуктов распада фибриногена и фибрина;
- Диагностика и лечение ДВС-синдрома;
- Дисфункция или патологии структуры печени;
- Боль в области печени неизвестной этиологии;
- Отклонения давления внутри сосудов в ту ил иную сторону;
- Контроль лечения антикоагулянтами (гепарином), тромболитиками и фибринолитиками;
- Беременность (патологическая, самопроизвольное прерывание);
- В рамках комплексной коагулограммы.
Назначают анализ на коагулограмму и интерпретируют его результаты врачи: гематолог, реаниматолог, анестезиолог, гинеколог, педиатр, терапевт и др.
Тромбиновое время в норме
Для измерения тромбинового времени приняты следующие референсные значения:
- 10,3 – 16,6 секунд.
Факторы влияния на результат
Иногда результаты могут быть искажены. Этому есть ряд причин:
- Возраст (у новорожденных тромбиновое время в норме удлиненное);
- Нарушения правил подготовки к коагулограмме;
- Нарушения алгоритма забора крови, ее транспортировки и хранения;
- Некомпетентность работников лаборатории;
- Прием интерферирующих лекарственных препаратов;
- Переливание замороженной плазмы незадолго до теста (скрывает количественные и структурные нарушения фибриногена);
- Менструация (понижает показатели свертываемости);
- Острый лихорадочный синдром у пациента во время забора венозной крови;
- Недавно перенесенные травмы, ранения, ожоги, оперативное вмешательство.
Повышение значений (удлинение интервала)
- Патологии печени;
- Уремия (интоксикация организма на фоне заболеваний почек);
- ДВС-синдром;
- Дефицит поступления белка в организм;
- Патологическая беременность (выкидыш, отслоение плаценты);
- Сердечно-сосудистые заболевания (инфаркт, инсульт);
- Пневмония (воспаление легких);
- Гипербилирубинемия (повышенный уровень билирубина в крови);
- Туберкулез (инфекционная болезнь, вызванная палочкой Коха);
- Гипофибриногенемия (при этом уровень фибриногена в крови менее 0,5 г на 1 л) в приобретенной или врожденной форме;
- Дисфибриногенемия (дефект строения фибриногена на молекулярном уровне);
- Парапротеинемия (наличие в плазме дефектных и аномальных белковых соединений);
- Увеличение продуктов распада фибрина и фибриногена в крови;
- Присутствие в плазме антикоагулянтов (антитромбины, гирудин, гепарин и другие);
- Фибринолитическая терапия (вид лечения, направленный на восстановление кровотока путем растворения тромба);
- Выработка аутоиммунных антител к тромбину;
- Производство волчаночного антикоагулянта (антитела против ферментов кровеносной системы);
- Мультиформная миелома (рак плазматических клеток крови) и др. онкологические процессы.
Понижение значений (сокращение тромбинового времени)
- Повышенный риск образования тромбов;
- ДВС-синдром (1-я стадия);
- Превышение нормального уровня фибриногена в крови;
- Патологии печени (цирроз, гепатит);
- Дефицит некоторых витаминов;
- Прием гормональных препаратов, антикоагулянтов и т.д.;
- Миелолейкоз (онкологическое заболевание крови).
Исследование тромбинового времени у беременных и детей
Гинеколог назначает данное исследование беременной женщине для предотвращения развития патологий беременности и родов.
- В норме у будущих мам тромбиновое время повышено до 18-25 секунд.
Отклонение от этого диапазона опасно развитием ДВС-синдрома.
Причины его возникновения во время беременности следующие:
- эмболия (закупорка сосудов) околоплодными водами – приводит к токсическому шоку, дыхательной недостаточности и поступлению в кровь высокой концентрации тромбопластина, который вызывает повышенное свертывание;
- преждевременная отслойка плаценты – вызывает обильное кровотечение на фоне снижения различных факторов свертывания;
- послеродовой эндометрит (воспаление слизистой матки).
Нередко антифосфолипидный синдром, при котором образуются тромбы крупных кровеносных сосудов, вызывает нарушение формирования эмбриона и развития плода вплоть до прерывания беременности.
Другие осложнения на фоне изменения тромбинового времени у беременных:
- варикозное расширение вен;
- заболевания сердечно-сосудистой системы (инсульт головного мозга, инфаркт миокарда, тромбозы);
- артериальная гипертензия (повышение давления) и кислородное голодание плода, так как густая кровь плохо транспортирует кислород.
У детей тромбиновое время варьируется в зависимости от возраста.
|
Категория детей |
Тромбиновое время (в секундах) |
| Новорожденные | 13 – 17 |
| Новорожденные (недоношенные) | 14 – 19 |
| Младшие школьники | 13 – 16 |
| Подростки | 11 – 16 |
Что такое коагулограмма?
Коагулологическое исследование — это изучение свойств крови на предмет ее свертываемости и иных патологий. Данный анализ, как правило, входит в перечень обязательных для пациентов, готовящихся к операции и имеющих заболевания крови, для беременных женщин.
Коагулологические исследования могут быть назначены людям с подозрением на повышенную вязкость крови и больным, вынужденным довольно долгий период времени принимать один и тот же фармакологический препарат.
После оценки клинического состояния пациента и при малейшем подозрении на тромбогеморрагические заболевания, проводится лабораторная диагностика системы гемостаза, которая включает в себя два последовательных этапа скрининговый и уточняющий.
Скрининговая коагулограмма должна включать в себя следующий набор тестов: определение количества тромбоцитов протромбиновое время, протромбиновый индекс, АЧТВ, тромбиновое время, фибриноген. В определѐнных случаях рекомендуется добавлять Д-димер и РФМК.
Уточняющее обследование включает в себя такие диагностические тесты, как агрегация тромбоцитов, активность различных факторов свертывания, антитромбин III, определение волчаночного антикоагулянта и других специфических тестов. Выбор проведения тех или иных уточняющих тестов зависит от клинической ситуации, результатов скрининговых тестов.
Сердечно-сосудистые заболевания — основная причина смертности среди населения. Ежегодно в России от инсультов, инфарктов, венозного тромбоэмболизма и других сердечно-сосудистых заболеваний умирает более 1,5 тысяч человек на сто тысяч населения. Ключевой причиной возникновения этих заболеваний является тромбоз.
Подготовка к анализу крови на коагулограмму
Результаты исследования во многом зависят от подготовительного этапа. Кровь берут из вены.
Забор крови осуществляется утром натощак (желательно, чтобы с момента последнего приема пищи прошло не менее 8-12 часов). Запрещено принимать алкоголь, пить чай, кофе и соки. За сутки до проведения анализа требуется отказаться от курения.
Если пациент проходит лечение, подразумевающее прием препаратов, способных повлиять на свертываемость, необходимо предупредить доктора заранее. В противном случае диагностика покажет недостоверный результат. Перенапряжение мышц, беспокойство, стрессовые состояния сказываются на показателях и интерпретации.
Процедура безболезненная, кратковременная, рекомендуется во время забора сохранять спокойствие. Результаты стандартных исследований готовы через сутки. Для расшифровки расширенной коагулограммы требуется 3-4 дня.
МНО
Исследование крови на скорость образования сгустка (МНО) регулярно назначают пациентам, принимающим антикоагулянты (средства, которые препятствуют образованию тромбов). В ходе лечения данными препаратами показатель МНО (международное нормализованное отношение) должен постоянно находиться под контролем специалиста.
Анализ на МНО представляет собой вид исследования на протромбин. Протромбин является сложным белком, одним из главных характеристик коагулограммы. Он позволяет врачу оценить состояние системы свертывания крови пациента.
Исследование протромбинов позволяет специалистам оценить работу печени и пищеварительной системы, а также диагностировать их патологии. Тест на протромбин используется наряду с исследованием других показателей печени, таких как аспартат аминотрансфераза (АСТ) и аланин аминотрансфераза (АЛТ).
Тест на протромбины — наиболее важное исследование на оценку гемостаза (свертывающей системы крови). Его результаты могут быть представлены такими формами:
- протромбин по Квику — процентное соотношение активности протромбина, норма 70–130%
- протромбиновое время — тот период в секундах, за который происходит процесс свертывания плазмы крови,
- ПТИ (протромбиновый индекс) — соотношение протромбинового времени у здорового человека и такого же показателя у конкретного пациента,
- МНО (международное нормализованное отношение) — соотношение протромбинового времени.
Как утверждают врачи, расшифровка анализа крови на МНО позволяет им контролировать эффективность лечения заболеваний, связанных с формированием тромбов в венах — тромбоза, тромбофлебита, легочной эмболии, тромбоэмболитических осложнений при инфаркте миокарда, коронарной недостаточности.
Рекомендации по использованию МНО
МНО необходимо определять:
- ежедневно, начиная со 2–3 дня приема варфарина до стабилизации показателей,
- 2-3 раза в неделю в течение первых двух недель,
- не менее 1 раза в месяц, если не меняется доза варфарина
- врожденных болезней системы свертывания крови,
- заболеваний печени,
- нарушений всасывания липидов в кишечнике,
- проблем с попаданием желчи из печени в 12-ти перстную кишку,
- инфаркта миокарда,
- предынфарктного состояния,
- злокачественных опухолей,
- полицитемии,
- геморрагической болезни у новорожденных малышей.
Понижение уровня МНО в анализе крови свидетельствует о следующих патологиях и состояниях:
- дефиците витамина К в организме,
- врожденном или приобретенном дефиците протромбина,
- массивном поступлении в кровоток тканевого тромбопластина при травме или некрозе,
- повышенной свертываемости крови при беременности либо после родов.
Протромбиновое время — анализ, отражающий время свѐртывания крови. Используется для диагностики заболеваний свѐртывающей системы крови, а также для оценки действия лекарств, препятствующих свѐртыванию. Протромбин, вырабатывается в печени и обозначается римской цифрой II. Для синтеза протромбина необходим витамин К.
Референсные значения: 11–18 секунд
Протромбиновое время увеличивается за счет: противосвѐртывающих препаратов, таких как гепарин. Существует аналогичный тест на другой показатель — частичное тромбопластиновое время.
Отклонения от нормы протромбинового времени могут быть обусловлены заболеваниями печени или чрезмерным эффектом разжижающих кровь (противосвѐртывающих) препаратов. Часто оба теста (протромбиновое время и частичное тромбопластиновое время) проводятся одновременно для выявления нарушений в системе свѐртывания крови и для оценки риска обильных кровотечений во время хирургических манипуляций.
Часто оба теста (протромбиновое время и частичное тромбопластиновое время) проводятся одновременно для выявления нарушений в системе свѐртывания крови и для оценки риска обильных кровотечений во время хирургических манипуляций.
Протромбиновый индекс выше нормы может означать недостаток или низкую концентрацию одного или более факторов свѐртывания (I, II, V, VII или X), недостаток витамина К, заболевания печени, печеночную недостаточность или нарушение функции печени. Увеличение протромбинового индекса может также быть связано с приѐмом антикоагулянтов (противосвѐртывающих препаратов), таких как варфарин (кумадин) или в редких случаях гепарин.
Анализ на протромбиновое время проводится в одно и то же время суток каждый день и по его результатам можно судить о правильности дозы принимаемых лекарств для профилактики свѐртывания. Существует другой тест на показатель свѐртываемости крови — частичное тромбопластиновое время.
АЧТВ
АЧТВ — Активированное частичное тромбопластиновое время — показатель, отражающий внутренний путь свертывания крови. В клинической практике определение данного показателя наиболее часто используется для контроля состояния свертывающей системы крови у больных, получающих противотромботические препараты (например, гепарин).
Кроме того, рекомендуется проводить исследование АЧТВ перед любой плановой операцией, чтобы своевременно выявить возможные отклонения в процессах свертывания крови и избежать осложнений. АЧТВ является важным тестом для диагностики некоторых заболеваний крови (гемофилии, болезни Виллебранда и др.).
Референсные значения: 25 — 35 секунд
Удлинение АЧТВ выше нормальных значений свидетельствует о гипокоагуляции (склонности к кровотечениям) и может быть вызвано:
- введением гепарина,
- тяжелыми заболеваниями печени, при которых нарушается синтез белков, участвующих в свертывании крови,
- недостатком витамина К (многие факторы свертывания крови витамин К-зависимы),
- врожденным дефицитом некоторых факторов свертывания крови,
- антифосфолипидным синдромом (заболевание, при котором в крови определяется большое количество антител к компонентам мембран клеток),
- наличием гемофилии,
- второй стадией ДВС — синдрома (резкое нарушение всех процессов свертывания крови, наблюдающееся при многих критических состояниях: шоках, тяжелых травмах, ожогах, массивных тромбозах и т. д.).
Женщинам не рекомендуется сдавать данное исследование во время менструации.
Укорочение АЧТВ свидетельствует о склонности к тромбообразованию и может быть связано с тромбозами любой локализации, а также с некоторыми наследственными заболеваниями, характеризующимися повышенным риском тромбообразования. Причиной укорочения АЧТВ может быть первая стадия ДВС-синдром Для исключения тромбоза глубоких вен и эмболии лѐгочной артерии надѐжным диагностическим критерием является только Д-димер.
Фибриноген
Количественный анализ фибриногена по методу Клаусса является базовым тестом исследования гемостаза.
Фибриноген — первый фактор свертывания (фактор I), предшественник фибрина, белок, синтезирующийся в печени и участвующий в образовании тромба, являясь основным компонентом заключительного этапа образования кровяного сгустка. Кроме участия в гемостазе, фибриноген является белком острой фазы воспаления, что объясняет частое его повышение при любых воспалительных процессах, инфекционных заболеваниях, травмах и ожогах, обширных хирургических вмешательствах, коллагенозах, остром инфаркте миокарда, злокачественных опухолях.
Сдать кровь на фибриноген для того чтобы:
1. Оценка способности тромбообразования при кровотечении или тромботическом эпизоде.
2. Предоперационном обследовании и послеоперационный период.
- Обследование при беременности.
- Сердечно-сосудистая патология.
- Воспалительные процессы.
- Прогрессирующие заболевания печени.
Референсные значения: 2 –4 г/л
Повышение уровня фибриногена:
- Злокачественные опухоли, особенно рак легких
- инфаркт миокарда
- ожоги
- после перенесенной операции
- гипотиреоз
- острые воспалительные и инфекционные заболевания
- в первые сутки после перенесенного инсульта
- амилоидоз
- пневмония
- в результате приема эстрогенов и оральных контрацептивов
- при беременности (до 6 г/л в третьем триместре), менструации
Понижение уровня фибриногена:
- ДВС-синдром (в динамике)
- заболевания печени (гепатит, цирроз)
- афибриногенемия
- токсикоз
- дефицит витаминов С и В12
- хронический миелолейкоз
- отравление змеиным ядом
- прием анаболических гормонов, андрогенов, рыбьего жира, вальпроевой кислоты
- антикоагулянтов(стрептокиназа, урокиназа)
- рак простаты с метастазами
- метастазы в костный мозг
Антитромбин III
Дефицит антитромбина III стоит первым в списке факторов риска развития тромбозов.
Антитромбин III — белок крови, синтезирующийся в клетках печени и сосудистом эндотелии. Оказывает угнетающее действие на процесс свертывания крови, препятствует образованию тромбов и способствует поддержанию нормального гемостаза.
Показания для сдачи анализа. Анализ на антитромбин III не требует специальной подготовки. Рекомендуется сдавать венозную кровь утром натощак. Забору крови не должен предшествовать другой забор крови.
Показаниями к проведению анализа являются:
- Тромбозы различной локализации.
- Тромбоэмболитические осложнения.
- Хирургические вмешательства.
- Планирование беременности.
- Выявление наследственного дефицита антитромбина III.
Референсные значения антитромбина III: 70–120%.
Пониженный уровень антитромбина III:
- ДВС-синдром (тяжелое нарушение свертываемости крови, наблюдаемое при следующих состояниях: шок, ожоги, тяжелые травмы, массивные тромбозы и др.)
- заболевания печени с нарушением ее функций (рак печени, печеночная недостаточность, цирроз и т. д.),
- врожденный дефицит антитромбина III,
- нефротический синдром,
- тромбоэмболия,
- обширные хирургические вмешательства,
- длительное применение гепарина,
- инфаркт миокарда,
- тяжелые хронические и острые воспалительные заболевания,
- употребление оральных контрацептивов в больших дозах,
- легочная эмболия,
- снижение антитромбина III отмечается у беременных женщин в последнем месяце беременности.
Повышенный уровень антитромбина III:
- хронический воспалительный процесс,
- холестаз,
- острый гепатит,
- дефицит витамина К,
- рак поджелудочной железы,
- острый панкреатит,
- повышенный уровень антитромбина III может отмечаться при обильных менструациях
РФМК
РФМК — растворимые фибрин-мономерные комплексы, которые образуются в процессе деградации молекул фибриногена/фибрина под действием тромбина. РФМК — один из ранних маркеров тромбинемии — активации внутрисосудистого свертывания крови.
Референсные значения: 3,35- 4,0 мг/100 мл плазмы
Повышение РФМК характерно при развитии:
- гиперкоагуляционного
- синдрома ДВС-синдрома
- аутоиммунных заболеваний
Особое место в формировании как венозных так и артериальных тромбозов занимает антифосфолипидный синдром. Для его диагностики необходима комбинация методов коагулограммы (волчаночный антикоагулянт) и иммунохимических методов (антитела IgG и IgM к антифосфолипидам).
D-димер
D-димер — белковый фрагмент, который образуется в результате распада кровяного сгустка. При повреждении сосуда или ткани в организме запускается процесс свертывания крови — образования тромбов, в состав которых входит особый белок фибрин. Он «скрепляет» между собой компоненты тромба и удерживает тромб там, где он образовался.
Тромбы могут возникать не только в месте повреждения тканей или сосудов, но и внутри сосудов при наличии предрасполагающих к этому факторов: повреждение внутренней выстилки сосудов различными эндогенными и экзогенными веществами и антителами, нарушение локальной гемодинамики — застой крови, наличие турбулентных потоков.
Тромбы в сосудах встречаются при целом ряде заболеваний: варикозная болезнь вен нижних конечностей, мерцательная аритмия, осложненное течение инфекционных заболеваний, осложнения после проведенного хирургического вмешательства.
Таким образом, количество D-димеров в крови указывает на активность процессов разрушения тромбов и косвенно позволяет оценить активность тромбообразования. Количество D-димеров может быть повышено при беременности, обычно оно постепенно нарастает к III триместру.
До недавнего времени высокие показатели считались признаком угрозы развития тромботических осложнений при беременности, однако исследования последних лет показали, что четкой связи между уровнем D-димера и патологией беременности нет.
Для чего используется анализ?
1. Для диагностики ДВС-синдрома.
2. Для диагностики тромбоза глубоких вен.
3. Для дополнительной оценки выраженности тромбообразования и мониторинга проводимой антикоагулянтной терапии при тромбоэмболии легочных артерий, инсульте.
Когда назначается анализ?
При симптомах тромбоза глубоких вен:
- выраженной боли в ногах (ноге),
- выраженных отеках ног (ноги),
- бледности кожи в зоне тромбоза.
При подозрении на тромбоэмболию сосудов легких:
- внезапно возникшей одышке,
- затруднении дыхания,
- кашле,
- кровохаркании (крови в мокроте),
- резкой боли в грудной клетке,
- учащении сердцебиения.
При ДВС, когда на фоне основного заболевания возникают следующие симптомы:
- одышка,
- синюшность кожных покровов,
- кровоточивость десен,
- тошнота, рвота,
- сильные боли в мышцах и животе,
- боль в области сердца,
- сниженное мочеотделение.
При контроле за терапией антикоагулянтами.
Референсные значения: до 0,78 мг/л
Важные замечания Концентрация D-димера может быть повышенной у пожилых людей, а также у пациентов с высоким уровнем ревматоидного фактора при ревматоидном артрите.
Волчаночный антикоагулянт
АФС Волчаночный антикоагулянт (ВА)— иммуноглобулин класса IgG. Волчаночный антикоагулянт — это антитело против фосфолипидов, ферментов крови. Волчаночный антикоагулянт получил свое название в связи с тем, что впервые был выявлен в крови у больных системной красной волчанкой.
Врач может заподозрить наличие волчаночного антикоагулянта в крови, если при удлинении активированного частичного тромбопластинового времени (АЧТВ), что характерно при замедлении свертываемости крови, происходит кровоточивость и возникает риск развитии
Волчаночный антикоагулянт и другие антитела к фосфолипидам — один из основных признаков развития антифосфолипидного синдрома (АФС). Волчаночные антикоагулянты, увеличиваясь в количестве в крови человека, прикрепляются к стенкам сосудов, тромбоцитам, вступают в реакции свертывания крови, провоцируя развитие тромбоза.
Небольшое поражение сосудов при АФС вызовет легкие нарушения функции органа, большое поражение вызывает хронические заболевания органов (цирроз печени, болезнь Альгеймера). Закупорка сосуда тромбом вызовет легочную тромбоэмболию. Антифосфолипидный синдром — одна из основных причин развития инфаркта миокарда у молодых людей до 40 лет.
Повышение уровня волчаночного антикоагулянта в крови может быть признаком следующих заболеваний:
- аутоиммунные заболевания
- системная красная волчанка
- бесплодие
- СПИД
- тромбоэмболия
- ишемические нарушения мозгового кровообращения.
У беременных женщин повышение волчаночного антикоагулянта в крови может спровоцировать развитие тромбоза артерий плаценты, что может стать причиной внутриутробной гибели плода, невынашивания беременности и преждевременных родов. Волчаночный антикоагулянт в крови может повыситься после перенесенной острой инфекции, и как осложнение лекарственной терапии и вследствие приема некоторых медицинских препаратов.
Коагулограмма расшифровка и нормы для взрослых
| Параметры | Наименование показателя | Норма для взрослых | Норма для детей |
| Период свертывания | По Ли-Уайту | 12-15 мин. | 3-10 мин |
| Активированный тромбопластиноый период | АЧТВ | 25-35 сек. | 25-35 сек. |
| Протромбиновое время | ПТВ | 11-18 сек. |
Новорожденные недоношенные -14-19 сек. Первые 6 месяцев жизни – 13-17 сек. До 5 лет – 13-16 сек. До 15 лет – 12-16 сек. |
| Протромбиновый индекс | ПИ | 80-120% | 75-100% |
| D-димер |
До 0,78 мг/л Беременные – 1 триместр – 1,1 мг/л 2 триместр – 2,1 мг/л 3 триместр – 2.8 мг/л |
0,8 мг/л | |
| Фибриноген | 2-4 г/л | 2,70-3,60 г/л | |
| Антитромбин | 70-120% | 70-120% | |
| Концентрация растворимых комплексов | РФМК | 3,35- 4,0 мг/100 мл плазмы | 3,0- 3,5 мг/100 мл плазмы |
| Волчаночный антикоагулянт |
Важно: расшифровка анализа крови проводится только доктором, который обследует пациента и знает все тонкости имеющегося заболевания. Необходимо помнить, что результаты анализа крови без консультации доктора могут быть интерпретированы неправильно.
Тромбиновое время (ТВ) – определение тромбинового времени является третьим по значимости базисным скрининговым тестом. Тест характеризует конечный этап процесса свертывания – превращение фибриногена в фибрин под действием тромбина, на него влияет концентрация фибриногена в плазме и наличие продуктов деградации фибрина.
Референсные значения ТВ: 18-24 с
УКОРОЧЕНИЕ ТВ:
-
гиперфибриногенемия (фибриноген 6,0 г/л и выше);
-
начальная (гиперкоагуляционная) фаза острого и подострого ДВС-синдрома.
УДЛИНЕНИЕ ТВ:
-
гепаринотерапия обычным гепарином (тест реагирует на сравнительно низкие концентрации антикоагулянта, приблизительно от 0,05 МЕ/мл крови)
-
гипофибриногенемия (фибриноген ниже 1,0 г/л) в случаях развития острого ДВС-синдрома и при тромболитической терапии (стрептокиназа, актилизе и др.). В последнем случае конечный этап свертывания крови ингибируется продуктами деградации фибриногена и фибрина (фрагментами D и D-димеров)
-
влияние других ингибиторов полимеризации фибрин-мономера (парапротеины, миеломные белки и др.)
-
дефекты при получении крови для исследования (гемолиз, передозировка цитрата натрия, забор крови из гепаринизированного катетера)
Две основных причины обуславливают сложность проблемы протромбинового теста. Во-первых, в протромбиновом тесте реализуется ряд последовательных и взаимовлияющих реакций, и суммарная скорость зависит от множества параметров. Во-вторых, время свертывания нормальной и, что исключительно важно, патологической плазмы значительно варьирует в зависимости от источника и метода получения тромбопластина, а соответственно, и его свойств чувствительности и активности.
Лабораторный контроль при проведении гепаринотерапии осуществляют путем определения активированного частичного тромбопластинового времени (АЧТВ), которое при оптимальном уровне гипокоагуляции в 1,5-2 раза превышает исходный показатель. АЧТВ определяют каждые 4 ч, пока по крайней мере дважды не будет обнаружено его удлинение в 1,5-2 раза по отношению к исходному. После этого АЧТВ определяют 1 раз в сутки. Если АЧТВ менее чем в 1,5 раза выше исходного, внутривенно струйно вводят 2000-5000 ЕД гепарина и увеличивают скорость инфузии на 25 %. При увеличении АЧТВ более чем в 1,5-2 раза от исходного скорость инфузии уменьшают на 25%. С целью своевременного выявления тромбоцитопении, индуцированной гепарином, каждые 3 дня гепаринотерапии необходимо определять число тромбоцитов в периферической крови. Снижение нормального количества тромбоцитов до 150 000 в 1 мкл диктует необходимость отмены гепарина. Поскольку в процессе гепаринотерапии потребляются кофакторы гепарина, целесообразно каждые 2-3 дня исследовать активность антитромбина III в плазме крови. За 3-5 дней до предполагаемой отмены гепарина назначают антикоагулянты непрямого действия (варфарин, фенилин), так как они вначале снижают уровень протеина С, что может вызвать тромбозы. Адекватность дозы непрямых антикоагулянтов контролируется путем определения протромбинового времени, величина которого должна превышать исходный уровень в 1,5-2 раза (МНО — международное нормализованное отношение — на уровне 2,0-3,0). Продолжительность лечения непрямыми антикоагулянтами должна составлять не менее 3 мес, после рецидива флеботромбоза или ТЭЛА — 12 мес и более.
45.Современные подходы к стандартизации коагуляционных тестов. Технология определения международного нормализованного отношения (МНО). Клиническое значение МНО. МНО (Международное нормализованное отношение, INR) — показатель системы свертывания крови. Основные показания к применению: мониторинг при антикоагулянтной терапии у лиц с риском образования тромбов — лечение антикоагулянтами непрямого действия – варфарином ( Варфарин Никомед , Варфарекс ) , аценокумаролом ( Синкумар ) и другими аналогами.
МНО – показатель, рассчитывающийся при определении протромбинового времени (ПВ).
Современный подход для оценки результатов протомбированового теста:
МНО = ( протробиновое время больного в секундах/ нормальное протромбиновое время в секундах)МИЧ
МИЧ- международный индекс чувствительности тромбопластина.
Лабораториям рекомендуют применять тромбопластины с МИЧ менее 1,5. У кроличьих тромбопластинов МИЧ составляет 2−3. В США все лаборатории перешли на плацентарный человеческий тромбопластин, МИЧ которого составляет 1.
ТРОМБИНОВОЕ ВРЕМЯ (ТВ) – дает общую оценку конечного этапа свертывания крови. Это показатель перехода фибриногена в фибрин, состояния антикоагулянтной системы. Не зависит от внутренней и внешней системы активации, но зависит от концентрации фибриногена, наличия аномального фибриногена, активности антитромбинов, процессов полимеризации и стабилизации фибрина.
КЛИНИКО-ДИАГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ
укорочение ТВ
гиперфибриногенемия (более 6 г/л)
удлинение ТВ
выраженная гипофибриногенемия (менее 1,0 г/л), дисфибриногенемия
гепаринотерапия обычным гепарином (тест выявляет сравнительно низкие концентрации антикоагулянта – от 0,05 МЕ/мл крови)
наличие ингибиторов полимеризации фибрина (ПДФ, парапротеины и др.)
увеличение иммуноглобулинов
применение аспарагиназы, стрептокиназы, урокиназы
снижение активности фибриназы (фактор XIII) не отражается на тромбиновом времени.
Внутренний путь активации процесса свертывания оценивается с помощью
АКТИВИРОВАННОГО ЧАСТИЧНОГО ТРОМБОПЛАСТИНОВОГО ВРЕМЕНИ (АЧТВ).
В клинике определение ТВ используется для контроля за гепаринотерапией (особенно высомолекулярным гепарином) и фибринолитической терапией; для диагностики активации фибринолиза, косвенной диагностики гипо- и дисфибриногенемий. Норма – 8-14 сек.
чувствителен к дефициту всех факторов свертывания. Но в основном используется для оценки факторов VIII, IX, XI, XII и прекалликреина. Чувствителен к избытку в плазме антикоагулянтов. Не зависит от количества тромбоцитов.
Этот тест – один из основных для контроля лечения гепарином. У больных, получающих гепаринотерапию, АЧТВ удлиняется в 1,5-2 раза, что свидетельствует об эффективности лечения.
Удлинение теста свидетельствует о:
гипокоагуляции и наклонности к кровоточивости.
гемофилии (А,В,С)
значительный дефицит II, V, X,XII факторов, фибриногена
болезнь фон Виллебранда
гепаринотерапия нефракционированным гепарином (тест выявляет низкие концентрации антикоагулянта — от 0,05 МЕ/мл крови)
лечение непрямыми антикоагулянтами
наличие ингибиторов свертывания крови (ПДФ, волчаночный антикоагулянт)
Укорочение теста указывает на гиперкоагуляцию и склонность к тромбообразованию; а также наблюдается при нормальной беременности, приеме оральных контрацептивов
Внешний механизм суммарно оценивают, определяя
ПРОТРОМБИНОВОЕ (тромбопластиновое) ВРЕМЯ (ПВ)
с вычислением международного нормализованного отношения (МНО) и протромбинового индекса (ПИ).
Норма – ПВ – 10-14 сек, МНО – 0,8-1,3, ПИ — 80-105%,.
Протромбиновое время зависит от содержания собственно протромбина — фактора II, а также V, VII, X факторов и фибриногена.
Используют для диагностики тромбоэмболических и геморрагических состояний, для контроля за лечением антикоагулянтами непрямого действия.
КЛИНИКО-ДИАГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ
Удлинение протромбинового времени (ПИ снижается, МНО увеличивается): наклонность к гипокоагуляции.
Основные причины:
-нарушение белок-синтетической функции печени
-дефицит витамина К (обычно при нарушении расщепления и всасывания жиров в кишечнике)
-лечение антикоагулянтами непрямого действия
-дефицит факторов II, V, VII, X
-гепаринотерапия обычным гепарином (тест реагирует на сравнительно высокие концентрации антикоагулянта – от 0,5 МЕ/мл крови)
-гипо-, дисфибриногенемия, нарушение полимеризации фибрина
-наличие ингибиторов факторов свертывания (ПДФ, волчаночный антикоагулянт)
-лекарственные препараты: анаболические стероиды, антибиотики, ацетилсалициловая кислота в больших дозах, слабительные средства, метотрексат, -никотиновая кислота, тиазидные диуретики и др.
Укорочение протромбинового времени встречается редко и не имеет самостоятельного диагностического значения. Вместе с укорочением АЧТВ свидетельствует о наклонности к гиперкоагуляции:
-тромбозы
-повышенная активность фактора VII (травма, некроз)
-беременность, период родов
-лекарственные препараты: ацетилсалициловая кислота в небольших дозах, пероральные контрацептивы, кортикостероиды, витамин К, барбитураты, антигистаминные препараты, кофеин
В настоящее время учет результатов протромбинового времени с помощью протромбинового индекса не соответствует современным требованиям. Чтобы однозначно интерпретировать результаты измерения протромбинового времени, независимо от лаборатории,используют МНО (INR)
ОПРЕДЕЛЕНИЕ СОДЕРЖАНИЯ ФИБРИНОГЕНА. Норма – 1,5-3,75 г/л.
Повышение количества фибриногена даже в пределах нормальных значений рассматривается как фактор риска при сердечно-сосудистых заболеваниях.
КЛИНИКО-ДИАГНОСТИЧЕСКОЕ ЗНАЧЕНИЕ
Увеличение концентрации (наклонность к гиперкоагуляции)
-физиологическое (беременность, менструация)
-легкие формы гепатита
-болезни почек
-реакции острой фазы, инфаркт миокарда
-коллагенозы
-лучевая болезнь
-злокачественные опухоли (особенно рак легкого)
-эстрогены, пероральные контрацептивы
Снижение концентрации (уменьшение ниже 0,5-1 г/л вызывает кровоточивость)
врожденные афибриногенемии, гипо- и дисфибриногенемии
тяжелые поражения печени
состояние после кровотечения, травмы, ожога
поражения костного мозга (лейкозы, метастазы опухолей)
активация фибринолиза (в т.ч. лекарственная)
фенобарбитал, анаболические стероиды, нефракционированный гепарин в высоких дозах
При ДВС-синдроме изменения тестов коагулограммы зависят от формы и стадии процесса. 46.Диссеминированное внутрисосудистое свертывание. ДВС-синдром (диссеминированное внутрисосудистое свёртывание, коагулопатия потребления, тромбогеморрагический синдром) — нарушенная свёртываемость крови по причине массивного освобождения из тканей тромбопластических веществ.
Этиологические формы острого и подострого ДВС-синдрома :
Инфекционно-септические:
бактериальные;
вирусные;
токсически-шоковый (в том числе при абортах).
Травматические и при деструкциях тканей:
ожоговый;
синдром длительного сдавления;
массивные травмы;
при некрозах тканей и органов (острая токсическая дистрофия печени, некротический панкреатит, острый инфаркт миокарда и др.);
при остром внутрисосудистом гемолизе, в том числе при переливаниях несовместимой крови;
при травматичных операциях;
при массивных гемотрансфузиях;
при гемобластозах, прежде всего при остром промиелоцитарном лейкозе;
при острой лучевой болезни.
Акушерские и гинекологические:
при эмболии околоплодными водами (особенно инфицированными);
при ранней отслойке и предлежании плаценты;
при атонии и массаже матки;
при внутриутробной гибели плода и его ретенции;
при эклампсии.
Шоковые (при всех терминальных состояниях).
В процессе интенсивной химиотерапии.
При трансплантации органов.
Причинами хронического (затяжного) ДВС-синдрома чаще всего являются следующие виды патологии:
хрониосепсис, включая затяжной септический эндокардит;
хронические иммунные и иммунокомплексные болезни;
хронические вирусные заболевания (гепатит, ВИЧ и др.);
опухолевые процессы (рак, лимфомы, лейкозы и др.).
Фазы ДВС-синдрома:
I фаза — гиперкоагуляция. Потеря факторов свертывающей системы в процессе обильного кровотечения приводит к удлинению времени образования сгустка и его ретракции, удлинению времени капиллярного кровотечения. Лабораторные показатели: уменьшение времени свертывания крови, тромбинового времени, положительный этаноловый тест.
II фаза — гипокоагуляция. При геморрагическом шоке в фазе спазма венул и артериол (клинические проявления: дегидратация, бледные и холодные кожные покровы, признаки острой почечной недостаточности) в капиллярах развивается расслоение плазмы и форменных элементов — “сладж”-феномен. Агрегация форменных элементов, обволакивание их фибрином сопровождаются потреблением факторов свертывания крови и активацией фибринолиза. Лабораторные показатели: умеренная тромбоцитопения (до 120 × 10^9/л), тромбиновое время 60 с и больше, резко положительный этаноловый тест.
III фаза — потребления с активацией местного фибринолиза. Афибриногенемия в сочетании с выраженной активацией фибринолиза. При этой фазе рыхлые сгустки крови в месте кровотечения быстро (в течение 15-20 мин) лизируются на 50 %. Лабораторные показатели: увеличение времени свертывания крови, тромбинового времени, уменьшение тромбоцитов до 100 × 10^9/л, быстрый лизис сгустка.
IV фаза — генерализованный фибринолиз. Капиллярная кровь не свертывается, отмечаются паренхиматозное кровотечение, петехиальные высыпания на коже и внутренних органах, гематурия, выпот в синовиальные полости и терминальные изменения в органах и системах.
Основные звенья патогенеза ДВС-синдрома
1. Начальная активация гемокоагуляционного каскада и тромбоцитов эндогенными факторами: тканевым тромбопластином, лейкоцитарными протеазами, продуктами распада тканей, опухолевыми прокоагулянтами;
2. Персистирующая тромбинемия с повышением уровня ее маркеров в крови (РФМК и D-димеров);
3. Истощение системы физиологических антикоагулянтов со значительным снижением содержания в плазме антитромбина III, протеина С, плазминогена и повышением уровня тромбомодулина в плазме крови;
4. Системное поражение сосудистого эндотелия и снижение его антитромботического потенциала;
5. Образование микросгустков крови и блокада микроциркуляции в органах-мишенях (мозг, надпочечники, почки, печень, желудок и кишечник (субсиндром полиорганной недостаточности) с развитием дистрофических и деструктивных нарушений в них).
6. Активация фибринолиза в зоне блокады микроциркуляции и истощение его резервов в общей циркуляции;
7. Потребление факторов гемокоагуляции и тромбоцитопения (и — патия) потребления, приводящие к системной кровоточивости и терминальной гипокоагуляции вплоть до полной несвертываемости крови (геморрагическая фаза синдрома);
8. Нарушение барьерной функции слизистой оболочки желудка и кишечника с трансформацией асептического ДВС-синдрома в септический;
вторичная тяжелая эндогенная интоксикация.
иперкоагуляционная фаза ДВС-синдрома
При наличии заболевания или состояния, которое может вызвать гиперкоагуляционный синдром, необходимо определить ряд лабораторных показателей коагулограмма и тенденции их изменения с течением времени. АЧТВ может сокращаться, уровень тромбоцитов падает, уровни D-димеров, тромбин-антитромбиновых комплексов, фрагментов протромбина растут.
Гипокоагуляционная фаза ДВС-синдрома
Для этой фазы характерно сочетание геморрагических проявлений в результате полной несвертываемости крови с выраженной полиорганной недостаточностью. Лабораторные показатели на этой стадии демонстрируют выраженную гипокоагуляцию: сгусток в пробирке не образуется, резко удлиняется АЧТВ и ПВ, снижается антитромбин III, в крови резко повышается уровень D-димеров, развивается выраженная тромбоцитопения, и тромбоциты перестают полноценно агрегировать (тромбоцитопатия ДВС-синдрома).
Лечение
Немедленное переливание минимум 1 литра свежезамороженной плазмы в течение 40 — 60 мин гепарина внутривенно в начальной дозе 1000 ед/час с помощью инфузомата или капельно (суточная доза гепарина будет уточнена после анализа коагулограммы).
Купирование шока: инфузии кровезаменителей, глюкокортикоидов, наркотические анальгетики, допамин.
Антиагрегатная терапия: Аспирин (aцетилсалициловая кислота).
Активация фибринолиза: Никотиновая кислота, плазмаферез.
Ингибиторы протеолитических ферментов: контрикал
47 . Болезнь Виллебранда. Этиология, классификация, диагностика. Наследственное заболевание крови, характеризующееся возникновением эпизодическихспонтанных кровотечений, которые схожи с кровотечениями при гемофилии. Причина кровотечений — нарушениесвертываемости крови из-за недостаточной активности фактора Виллебранда, который участвует в адгезии тромбоцитовна коллагене и защищает VIII фактор от протеолиза. При дефиците Фактора Виллебранда VIII фактор подвергается протеолизу, и его содержание в плазме снижается. Кроме того при болезни Виллебранда снижается содержаниесеротонина и развивается патологическая дилятация сосудов и повышение их проницаемости. При болезни Виллебранда наблюдаются самые длинные кровотечения, т.к. у больных нарушены все три звена гемостаза.
Различают три типа болезни Виллебранда.
-
1-й тип обусловлен частичным количественным дефицитом фактора Виллебранда. При этом мультимерная структура его сохранена. Имеется снижение прокоагулянтной активности фактора VIII, агрегации тромбоцитов, индуцированной ристоцетином, ристоцетинкофакторной активности, антигена фактора Виллебранда. Частота данной формы составляет от 75 % до 80 % всех случаев болезни Виллебранда. Наследование аутосомно-доминантное.
-
2-й тип обусловлен качественными изменениями фактора Виллебранда, связанными с нарушением формирования мультимеров и подразделяется на подтипы: 2A, 2B, 2M, 2N.
-
Фенотип подтипа 2A является результатом нарушения двух различных механизмов: дефекта синтеза высокомолекулярных мультимеров и повышения протеолиза фактора Виллебранда. При подтипе 2B отмечается повышенное сродство фактора Виллебранда к рецептору на мембране тромбоцитов гликопротеину Ib.
-
Подтип 2M характеризуется нарушением связи фактора Виллебранда с рецептором гликопротеином Ib на мембране тромбоцитов.
-
Подтип 2N характеризуется нормальным уровнем фактора Виллебранда и низкой прокоагулянтной активностью, что обусловлено нарушением связи фактора VIII и фактора Виллебранда.
Наследование болезни Виллебранда 2-го типа аутосомно-доминантное, за исключением подтипа 2N, где оно рецессивное. Частота встречаемости данных форм составляет от 5 % до 15 % всех случаев болезни Виллебранда.
-
3-й тип — наиболее тяжелая форма с полным дефицитом фактора Виллебранда. Эта форма характеризуется отсутствием фактора Виллебранда в плазме, тромбоцитах и сосудистой стенке. Уровень фактора VIII ниже 10 %. Наследование — аутосомно-рецессивное. Заболевание проявляется у гомозигот с одинаковыми дефектными аллелями или двойных гетерозигот с двумя различными дефектными аллелями. У пациентов с 3-м типом имеется вероятность появления аллоантител к фактору Виллебранда. Частота встречаемости заболевания 3-го типа болезни Виллебранда менее 5 %.
Кроме того, существует тромбоцитарный тип болезни Виллебранда, который обусловлен мутацией в гене тромбоцитарного рецептора гликопротеина Ib, вследствие которой повышается чувствительность данного рецептора к высокомолекулярным мультимерам фактора Виллебранда. Фенотип аналогичен подтипу 2B.
-
Приобретенный синдром Виллебранда определяется у пациентов с аутоиммунными, лимфопролиферативными заболеваниями, обусловлен появлением ингибитора против фактора Виллебранда, а также качественными аномалиями фактора VIII в связи с адсорбцией высокомолекулярных мультимеров патологическими белками.
Лабораторная диагностика болезни Виллебранда.
-
Анализ крови: количество эритроцитов, ретикулоцитов и гемоглобина; цветовой показатель, лейкоцитарная формула, СОЭ; диаметр эритроцитов (на окрашенном мазке);
-
Коагулограмма: количество тромбоцитов и снижение их адгезии и агрегации; время кровотечения и время свертывания крови; активированное частичное тромбопластиновое и протромбиновое время; содержание IX и VIII факторов и его компонентов (определяется иммуноферментным методом) или нарушение его мультимерной структуры;
-
Биохимический анализ крови: общий белок, мочевина, креатинин; прямой и непрямой билирубин, трансаминазы АЛТ и ACT; электролиты (К, Na, Ca, P);
-
Общий анализ мочи (исключение гематурии);
-
Анализ кала на скрытую кровь (проба Грегерсена);
48 .Гемофилии. Классификация, подходы к диагностке, значение лабораторных методов. Гемофилия – это наследственное заболевание, которое характеризуется повышенной склонностью к кровотечениям
Гемофилия подразделяется на три типа А, В и С.
При гемофилиях всех трех типов в крови нет необходимого количества белка, который называется фактором свертывания и обеспечивает свертывание крови, а также остановку кровотечения.
При гемофилии А в крови имеется недостаток фактора номер VIII, при гемофилии В – недостаток фактора номер IX, а при гемофилии С – фактора номер XI.
Диагностика гемофилии
Для диагностики гемофилии используют такие лабораторные методы:
определение количества факторов свертывания в крови
определение времени свертывания крови
количество фибриногена в крови
тромбиновое время (ТВ)
протромбиновый индекс (ПТИ)
международное нормализованное отношение (МНО)
активированное частичное тромбопластиновое время (АЧТВ)
микст – АЧТВ
При наличии гемофилии отмечается увеличение свыше нормальных значений следующих показателей: времени свертывания крови, активированного частичного тромбопластинового времени (АЧТВ), тромбинового времени (ТВ), международного нормализованного отношения (МНО). Также наблюдается уменьшение ниже нормальных значений протромбинового индекса (ПТИ), но нормальные значения микст – АЧТВ и количества фибриногена. Основным показателем, характеризующим гемофилию А и В является уменьшение концентрации или активности факторов свертывания в крови, VIII– при гемофилии А и IX – при гемофилии В.
49.Определение волчаночных антикоагулянтов. Ингибиторные коагулопатии. Антифосфолипидный синдром. Клинические проявления, диагностика. Антифисфолипидный синдром. Клиника, диагностика.
Волчаночный антикоагулянт в плазме крови Референтные величины ВА в плазме крови — 0,8−1,2 усл. ед. ВА относится к Ig класса IgG и представляет собой АТ против отрицательно заряженных фосфолипидов. Свое название он получил в связи с тем, что оказывает влияние на фосфолипидзависимые коагуляционные тесты и впервые был выявлен у больных с СКВ.
Международного общества по тромбозу и гемостазу рекомендовал основные принципы выявления ВА
. ■ I этап включает скрининговые исследования, основанные на удлинении фосфолипидзависимых коагуляционных тестов. С этой целью применяют такие тесты, как АЧТВ с минимальным содержанием фосфолипидов, который намного более чувствителен к присутствию ВА, нежели обычный АЧТВ; протромбиновое время с разведённым тканевым тромбопластином; время разведённого яда гадюки Рассела; каолиновое время. На основании удлинения скрининг-тестов судить о наличии ВА невозможно, поскольку оно может быть результатом циркуляции других антикоагулянтов, таких как специфические ингибиторы факторов свёртывания, ПДФ, парапротеины, а также дефицита факторов свёртывания крови или наличия в плазме гепарина или варфарина.
■ II этап — коррекционная проба, подразумевает уточнение генеза удлинения скрининг-тестов. С этой целью исследуемая плазма смешивается с нормальной. Укорочение времени свёртывания свидетельствует о дефиците факторов свёртывания. Если же время не корригируется, а в ряде случаев даже удлиняется, это свидетельствует об ингибиторной природе удлинения скрининг-тестов.
■ III этап — подтверждающая проба, цель которой заключается к выяснении природы ингибитора (специфический или неспецифический). Если при добавлении в исследуемую плазму избытка фосфолипидов время укорачивается — это свидетельство наличия ВА, если нет — в плазме присутствуют специфические ингибиторы факторов свёртывания крови.
Ингибиторные коагулопатии
Ингибиторы факторов свертывания обычно являются антителами класса IgG. Специфические ингибиторы связывают отдельные факторы свертывания и могут вызывать тяжелую кровоточивость . Они появляются у 15-20% больных гемофилиями , получавших препараты плазмы, но могут встречаться и у ранее здоровых лиц.
Хотя описаны ингибиторы всех факторов свертывания, чаще всего встречаются ингибиторы фактора VIII . Кроме больных гемофилией они встречаются у родильниц , больных СКВ , а также у пожилых людей и при приеме различных препаратов. Ингибиторы описаны также при СПИДе .
Неспецифические (волчаночного типа) ингибиторы факторов свертывания удлиняют показатели свертывания крови, связываясь с фосфолипидами. Их выявляют по антикоагулянтному действию ( волчаночный антикоагулянт ) или по способности связываться со сложным фосфолипидом кардиолипином (антитела к кардиолипину). Хотя чаще всего эти ингибиторы встречаются при СКВ , они описаны также у больных с иной патологией и даже у практически здоровых людей.
Присутствие ингибитора любого типа доказывается невозможностью нормализовать удлиненное ПВ и АЧТВ добавлением нормальной плазмы.
Специфический ингибитор постепенно инактивирует соответствующий фактор свертывания, тормозя свертывание только в тех тестах, где этот фактор участвует. Этот эффект сохраняется при разведении.
Неспецифические ингибиторы в малом разведении блокируют многие реакции свертывания и вызывают немедленное удлинение ПВ и АЧТВ. Их действие преодолевается разведением плазмы либо добавлением фосфолипидов или изменением их типа.
Антифосфолипидный синдром (АФС) относится к группе ревматических заболеваний и характеризуется наличием аутоантител к фосфолипидам
У одних больных АФС проявляется преимущественно венозными тромбозами, у других — инсультом, у третьих — акушерской патологией или тромбоцитопенией.
Критерии Клинические и лабораторные признаки Клинические 1. Сосудистые тромбозы Один или более клинических эпизода артериального, венозного тромбоза, или тромбоза сосудов малого диаметра в любой ткани или органе. Тромбоз должен быть подтверждён картиной ультразвукового доплеровского сканирования или данными гистологического исследования, за исключением поверхностных венозных тромбозов. При гистологическом исследовании тромбоз должен быть представлен значительными изменениями сосудистой стенки воспалительного характера
2. Заболевания беременных Один или более необъяснимых случаев смерти морфологически нормального плода на 10-й неделе или позже нормальной беременности, причём нормальная морфология плода должна быть документирована данными ультразвукового сканирования или непосредственным исследованием плода, или: один или более случаев преждевременных родов морфологически нормального плода к 34-й неделе беременности или ранее вследствие тяжёлой преэклампсии или эклампсии, или тяжёлой плацентарной недостаточности, или: три или более необъяснимых последовательных аборта до 10-недельного срока беременности с патологическими или анатомическими аномалиями, или гормональными нарушения, причём хромосомные причины должны быть исключены у отца и матери
Лабораторные
1. Антикардиолипиновые АТ IgG и/или IgM в крови, умеренный или высокий уровень в 2 исследованиях или более, полученных с интервалом не менее 6 нед, измеренных путём стандартного ИФА для β2-гликопротеин 1-зависимых антикардиолипиновых АТ 2. Позитивный волчаночный антикоагулянт в плазме в 2 исследованиях или более, полученных с интервалом не менее 6 нед, причём этот антикоагулянт должен определяться согласно указаниям Международного общества тромбоза и гемостаза по следующим этапам: а. установление факта удлинения фосфолипидзависимой фазы свёртывания плазмы по результатам скрининговых тестов, таких как АЧТВ, коалиновое время, тест Рассела с разведением, протромбиновое время с разведением b. невозможность корректировать удлинённое время скрининговых тестов путём смешивания с нормальной бестромбоцитарной плазмой с. укорочение времени скрининговых тестов или его нормализация после добавления в исследуемую плазму избытка фосфолипидов и исключение других коагулопатий, например, наличие ингибитора VIII фактора или гепарина
Условия постановки диагноза
Присутствие не менее одного клинического и одного лабораторного критерия 50 .Буферные растворы, основные характеристики. Требования, предъявляемые к буферным растворам в биологических исследованиях. Буферные свойства белков и аминокислот, уравнение Гендерсона-Хассельбаха Растворы, которые обладают свойством поддерживать в определенных границах постоянной величину pH при добавлении к ним сильных кислот, щелочей, а также при разбавлении, называются буферными. Буферные растворы представляют собой чаще всего растворы слабой кислоты и хорошо диссоциированной соли этой кислоты (сильного электролита) или раствора слабого основания и его хорошо диссоциированной соли. Для выяснения механизма буферного действия рассмотрим в качестве примера буферную смесь, состоящую из слабой уксусной кислоты и ацетата натрия — сильного, практически полностью диссоциированного электролита.
Буферным называется такой раствор, который препятствует изменению концентрации ионов водорода при добавлении к нему кислоты или щелочи. Такое действие раствора называется буферным. Величину буферного действия характеризуют буферной емкостью р, равной количеству сильного основания, которое необходимо добавить для изменения рН раствора на одну единицу.
где d(pH) — изменение рН раствора при добавлении основания.
Обычно пользуются буферными растворами, состоящими из смеси слабой кислоты или основания и соли этой кислоты, например смеси уксусной кислоты и ацетата натрия (по номенклатуре Брёнстеда и Лоури буферный раствор представляет собой смесь слабой кислоты и сопряженного с ней основания).
Буферы, применяемые для биологических исследований, должны удовлетворять ряду требований:
1. Обладать достаточной буферной емкостью в требуемом диапазоне значений рН.
2. Обладать высокой степенью чистоты.
3. Хорошо растворяться в воде и не проникать через биологические мембраны.
4. Обладать устойчивостью к действию ферментов и гидролизу.
5. рН буферных растворов должен как можно меньше зависеть от их концентрации, температуры и ионного или солевого состава среды.
6. Не оказывать токсического или ингибирующего действия.
7. Комплексы буфера с катионами должны быть растворимыми.
8. Не поглощать свет в видимой или ультрафиолетовой областях спектра. Буферные характеристики белков и аминокислот : 1.Раствор белка называют изоионным, если он не содержит никаких других ионов, кроме ионизированных остатков аминокислот белковой молекулы и ионов, образующихся при диссоциации воды. Изоионная точка белка — значение рН при котором число отрицательных зарядов , образующихся на молекуле в результате отщепления протов , равно числу положительных зарядов , образующихся благодаря присоединению протонов . 2. Изоэлектрическая точка – значение РН , при котором молекула не несет суммарного заряда и таким образом оказываеться электрофоретически неподвижной . 3. Цвиттерион – незаряженная форма молекулы , которая преобладает в изоионной точке . 4.Степень ионизации аминокислот в водных растворах зависит от РН и определяеться уравнением Гендерсонна-Хассельбаха : 5.Молекулы белка всегда изучают в буферных растворах , при этом важно установить изоэлектрическую точку . Именно при этом значении РН создаеться наиболее благоприятные условия для взаимодействия противоположно заряженных соседних молекул , что ведет к последующей агрегации и осаждению . 6. Агрегацию , а следовательно , и осаждение белковых молекул можно вызвать добавлением к раствору белка солей , наприме сульфата аммония . Этот метод широко применяеться на начальной стадии очистки белков . Различия в изоэлектрической точке разных молекул используеться при разделении белков с помощью электрофореза .